La rosácea es una enfermedad inflamatoria crónica de la piel que se centra en las unidades pilosebáceas y se presenta con al menos una de las siguientes características:
- Eritema centromerofacial con esteras telangiectásicas y enrojecimiento;
- Lesiones inflamatorias (pápulas, pústulas, quistes);
- Cambios fimatosos (hipertrofia y fibrosis de la piel) que generalmente afectan la nariz; y / o
- Inflamación ocular (conjuntivitis, blefaritis, chalazión).
Los síntomas cardinales de la rosácea son picazón, ardor y picazón. El Comité Nacional de Expertos de la Rosacea delinea cuatro subtipos de rosácea-eritematotelangiectásica, papulopustular, fimatosa y ocular, aunque estos patrones se superponen en la práctica clínica [1,2] (Figura). Aunque la rosácea clásicamente se presenta durante la edad adulta, hay presentaciones pediátricas y granulomatosas más raras.
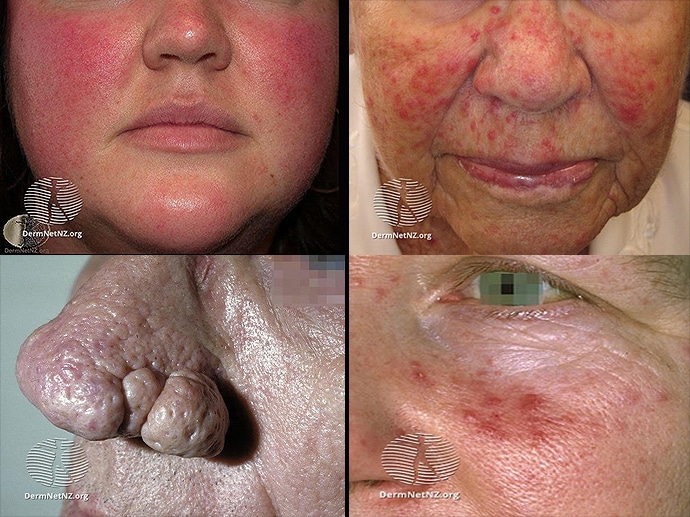
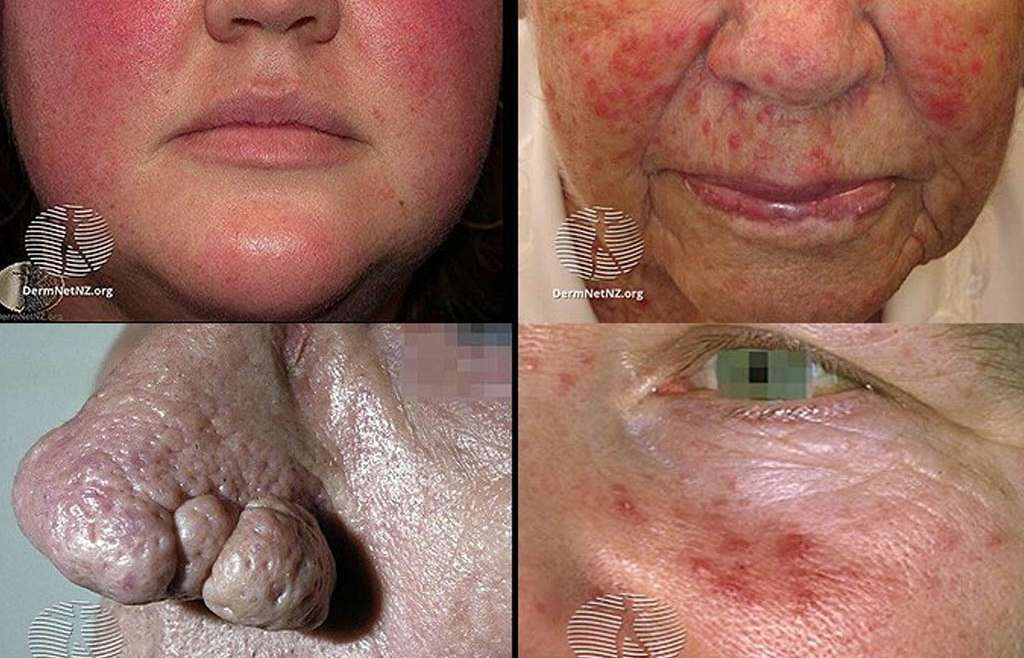
Figura. Los cuatro subtipos de rosácea. Arriba a la izquierda: . Eritematotelangiectásica rosácea. Arriba a la derecha: rosácea papulopustular. Abajo a la izquierda: rosácea fimatosa. Abajo a la derecha: rosácea ocular.
La rosácea afecta a todas las etnias, pero las personas de piel clara de ascendencia europea son las más propensas, con un estudio sueco [3] con una prevalencia del 10% (mujeres 14%, hombres 5%; 81% eritematotelangiectásico tipo, 19% tipo papulopustular) . La prevalencia global de la rosácea es del 5,41% en las mujeres y del 3,9% en los hombres, y la afección afecta principalmente a los adultos de entre 45 y 60 años de edad. [4]
Aquí hay cinco cosas que debe saber sobre la rosácea.
1. No es solo una enfermedad de la piel
La rosácea se asocia con la hiperreactividad del sistema inmune innato, que protege las barreras epiteliales contra la infección y la lesión química o física (por ejemplo, radiación ultravioleta, calor extremo o frío). Esta red inflamatoria primitiva e inespecífica se desencadena por una variedad de factores ambientales, dietéticos, hormonales y de estilo de vida. [5] En este contexto más amplio, la rosácea puede ser la punta superficial de un iceberg inflamatorio.
La rosácea tiene un fuerte componente hereditario, con recientes estudios de asociación genómica que muestran un agrupamiento de los loci de riesgo genético para rosácea, diabetes tipo 1, enfermedad celíaca, artritis reumatoide y esclerosis múltiple. [6,7] Las mujeres con rosácea son más propensas tener estos trastornos autoinmunes, con odds ratios (OR) incrementados de 2.59 para la diabetes tipo 1, 2.03 para la enfermedad celíaca, 1.65 para la esclerosis múltiple y 2.14 para la artritis reumatoide; Curiosamente, este mismo estudio mostró una sorprendente diferencia de género, con la rosácea en los hombres solo aumentando la prevalencia de la artritis reumatoide (OR, 2,05). [8]
Los estudios epidemiológicos han vinculado la rosácea a condiciones comórbidas que afectan a casi todos los sistemas de órganos [4, 8, 9, 10, 11, 12]:
- Inmune (alergias dietéticas y en el aire);
- Gastrointestinal (colitis ulcerosa, enfermedad de Crohn, infección por Helicobacter pylori, enfermedad por reflujo gastroesofágico, enfermedad celíaca);
- Cardiovascular (hipertensión, enfermedad arterial coronaria, dislipidemia);
- Endocrino (diabetes mellitus tipo 1 y 2);
- Musculoesquelético (artritis reumatoide);
- Neurológico (migraña, demencia, enfermedad de Parkinson); y
- Psiquiátrico (depresión, ansiedad, alcoholismo).
Además, muchas de estas asociaciones se fortalecen con la severidad de la rosácea. [13]
¿Se debe evaluar a cada paciente con rosácea para cada una de estas enfermedades? Eso difícilmente sería factible, dada la alta prevalencia de rosácea. Pero los médicos deben considerar preguntas de detección específicas para las personas con rosácea que tienen factores de riesgo adicionales para estas enfermedades comórbidas.
2. Los antibióticos funcionan, pero no por la razón que podría pensar
La doxiciclina a dosis bajas (40 mg una vez al día) es el único tratamiento oral aprobado por la Administración de Alimentos y Fármacos (FDA) para la rosácea, [14] aunque las terapias sistémicas fuera de etiqueta incluyen otros antibióticos (minociclina, azitromicina), ivermectina oral y isotretinoína. [15]
Históricamente, se supone que las tetraciclinas para la rosácea se dirigen a las bacterias proinflamatorias, como Propionibacterium acnes y Staphylococcus epidermidis. Se hicieron suposiciones similares para los antimicrobianos tópicos (metronidazol, ácido azelaico, sulfacetamida de sodio) y el medicamento antiparasitario ivermectina, que se pensó que funcionaba al suprimir el crecimiento excesivo del ácaro cutáneo Demodex folliculorum.
Pero, ¿la rosácea es realmente un proceso infeccioso? Un creciente cuerpo de evidencia apunta a una etiología diferente: hiperactividad del sistema inmune innato cutáneo. [5,16,17]
En pocas palabras, la inmunidad innata es un sistema inmune primitivo e inespecífico que protege las barreras epiteliales, como la piel y el intestino, de las lesiones microbianas, químicas y físicas. Los componentes críticos de esta ruta incluyen el receptor de tipo Toll y el dominio de unión a nucleótidos y las familias que contienen repeticiones ricas en leucina; cuando se activan, aumentan la expresión de citoquinas proinflamatorias, proteasas y péptidos antimicrobianos (p. ej., catelicidina) en la piel. [16,17]
En la rosácea, la piel inflamada expresa niveles aumentados de catelicidina y proteasas. En un estudio de 12 semanas, la doxiciclina (40 mg / día) redujo las lesiones inflamatorias y mejoró los puntajes de evaluación global en comparación con el placebo. La mejoría clínica se correlacionó con una caída en la actividad de catelicidina y proteasa, lo que respalda la idea de que la doxiciclina mejora la rosácea a través de mecanismos antiinflamatorios en lugar de antimicrobianos. [18] Se han demostrado efectos antiinflamatorios similares para el metronidazol tópico, el ácido azelaico y la ivermectina. [19,20]
3. No hay tratamiento de talla única para todos
Como se mencionó anteriormente, la rosácea tiene varias variantes, cada una de las cuales puede manifestarse en el mismo paciente de manera solapada o en diferentes momentos. También existen variantes más raras pediátricas granulomatosas y piodérmicas (rosácea fulminante).
Todos los pacientes con rosácea deben ser educados sobre el cuidado suave de la piel y la evitación de desencadenantes, como exposición solar intensa, limpiadores ácidos o básicos, cosméticos faciales con fragancia y desencadenantes dietéticos (por ejemplo, alcohol, comidas picantes). El uso diario de protección solar y la evitación de irritantes mecánicos como los exfoliantes faciales también deben ser alentados.
Los diferentes componentes de la rosácea responden mejor a diferentes tratamientos. En este contexto, cada paciente con rosácea necesita su propio plan individualizado.
Rosácea papulopustular. Este subtipo responde bien al metronidazol tópico (0.75%, 1%), ácido azelaico e ivermectina. Los tratamientos no aprobados, como la sulfacetamida tópica o la dapsona, también pueden ser beneficiosos, ya sea solo o como parte de un régimen de combinación. [14,15,20,21,22] La elección del vehículo también es importante, porque los pacientes con piel grasa pueden prefieren un gel o espuma, mientras que aquellos con piel seca tienden a hacer mejor con cremas o lociones.
La doxiciclina a dosis bajas (40 mg / día) es el único tratamiento aprobado por la FDA para la rosácea papulopustular; sin embargo, los datos respaldan el uso no autorizado de minociclina y azitromicina. [14,15,20,21,22] Algunos casos refractarios de rosácea papulopustular responden bien a la isotretinoína oral a dosis bajas (no autorizada), pero los pacientes tienden a tener recaída después del cese de la droga. [23]
Eritematotelangiectásica rosácea. Por el contrario, este subtipo rosácea responde mal a los antibióticos tópicos u orales. Estos pacientes se benefician más de la prevención de desencadenantes, el cuidado suave de la piel, la fotoprotección y el uso juicioso de los vasoconstrictores tópicos. Hasta la fecha, dos agonistas de receptores alfa-adrenérgicos tópicos están aprobados por la FDA para tratar el eritema facial persistente de la rosácea: tartrato de brimonidina, gel al 0,5% y clorhidrato de oximetazolina, crema al 1%. Los pacientes que usan estos vasoconstrictores tópicos disfrutan de un desvanecimiento transitorio del eritema, pero el destello de rebote puede ser problemático para algunos. [24,25]
Rosácea fymatous. Este subtipo es el más difícil de tratar, y generalmente requiere una combinación de antimicrobianos tópicos; baja dosis de doxiciclina; y desbridamiento mecánico, por láser y / o por radiofrecuencia del tejido hipertrófico para un manejo óptimo. [26]
4. Piel roja, ojos rojos
La rosácea se asocia con afectación ocular en hasta 50% de los casos, con hasta 10 millones de casos de rosácea ocular solo en los Estados Unidos. [27] La rosácea ocular puede ser asintomática al principio, pero generalmente progresa con prurito y ardor. Los signos más comunes de rosácea ocular son blefaritis, disfunción de la glándula de Meibomio (p. Ej., Formación de chalazión) y enrojecimiento conjuntival. [28] Si no se trata, la rosácea ocular puede provocar desfiguración y morbilidad permanente.
Los pacientes con signos o síntomas de rosácea ocular deben ser referidos a un oftalmólogo para un manejo óptimo; esto puede requerir una combinación de doxiciclina a dosis baja, azitromicina tópica y / o ciclosporina. [29,30] La rosácea ocular es más fácil de tratar cuando los síntomas son leves, por lo que la detección temprana y la intervención son fundamentales. Es de destacar que la rosácea ocular significativa puede estar presente incluso con una enfermedad cutánea mínima. [31]
5. ¿Eritema persistente? No te olvides de los láseres y la luz
La inflamación crónica en la rosácea conduce a una expresión elevada del factor de crecimiento endotelial vascular y otros factores angiogénicos; esto da como resultado las características esteras telangiectásicas de la rosácea, que se concentran centrofacialmente, en contraste con las telangiectasias laterales y difusas del fotodaño crónico.
Los agonistas del receptor alfa-adrenérgico tópico pueden reducir el eritema de fondo, pero tienen poco efecto sobre las esteras telangiectásicas fijas. Para tratar estos eficazmente, se necesitan dispositivos láser e intensos de luz pulsada. Se pueden obtener buenos resultados comparables con una amplia gama de láseres vasculares (dirigidos a hemoglobina) y luz pulsada intensiva, con protocolos diseñados para ajustes purpúrgicos (moretones) y no purpúrgicos. [32,33] Los tratamientos con láser y con luz pulsada también pueden reducir eritema de fondo y enrojecimiento. [34] Para prevenir la hiperpigmentación o hiperpigmentación postinflamatoria y ampollosa, los pacientes deben evitar el bronceado antes de comenzar la terapia con láser.
Referencias :
- Two AM, Wu W, Gallo RL, Hata TR. Rosacea: part I. Introduction, categorization, histology, pathogenesis, and risk factors. J Am Acad Dermatol. 2015;72:749-758. Abstract
- Gallo RL, Granstein RD, Kang S, et al. Standard classification and pathophysiology of rosacea: the 2017 update by the National Rosacea Society Expert Committee. J Am Acad Dermatol. 2018;78:148-155. Abstract
- Berg M, Liden S. An epidemiological study of rosacea. Acta Derm Venereol. 1989;69:419-423. Abstract
- Gether L, Overgaard LK, Egeberg A, Thyssen JP. Incidence and prevalence of rosacea: a systematic review and meta-analysis. Br J Dermatol. 2018;179:282-289. Abstract
- Del Rosso JQ, Gallo RL, Kircik L, Thiboutot D, Baldwin HE, Cohen D. Why is rosacea considered to be an inflammatory disorder? The primary role, clinical relevance, and therapeutic correlations of abnormal innate immune response in rosacea-prone patients. J Drugs Dermatol. 2012;11:694-700. Abstract
- Fortune MD, Guo H, Burren O, et al. Statistical colocalization of genetic risk variants for related autoimmune diseases in the context of common controls. Nat Genet. 2015;47:839-846. Abstract
- Chang AL, Raber I, Xu J, et al. Assessment of a genetic basis of rosacea by genome-wide association study. J Invest Dermatol. 2015;135:1548-1555. Abstract
- Egeberg A, Hansen PR, Gislason GH, Thyssen JP. Clustering of autoimmune diseases in patients with rosacea. J Am Acad Dermatol. 2016;74:667.e1-672.e1.
- Vera N, Patel NU, Seminario-Vidal L. Rosacea comorbidities. Dermatol Clin. 2018;36:115-122. Abstract
- Haber R, El Gemayel M. Comorbidities in rosacea: a systematic review and update. J Am Acad Dermatol. 2018;78:786-792. Abstract
- Hua TC, Chung PI, Chen YJ, et al. Cardiovascular comorbidities in patients with rosacea: a nationwide case-control study from Taiwan. J Am Acad Dermatol. 2015;73:249-254. Abstract
- Spoendlin J, Karatas G, Furlano RI, Jick SS, Meier CR. Rosacea in patients with ulcerative colitis and Crohn’s disease: a population-based case-control study. Inflamm Bowel Dis. 2016;22:680-687. Abstract
- Rainer BM, Fischer AH, Luz Felipe da Silva D, Kang S, Chien AL. Rosacea is associated with chronic systemic diseases in a skin severity-dependent manner: results of a case-control study. J Am Acad Dermatol. 2015;73:604-608. Abstract
- Two AM, Wu W, Gallo RL, Hata TR. Rosacea: part II. Topical and systemic therapies in the treatment of rosacea. J Am Acad Dermatol. 2015;72:761-770. Abstract
- Schaller M, Almeida LM, Bewley A, et al. Rosacea treatment update: recommendations from the global ROSacea Consensus (ROSCO) panel. Br J Dermatol. 2017;176:465-471. Abstract
- Yamasaki K, Gallo RL. The molecular pathology of rosacea. J Dermatol Sci. 2009;55:77-81. Abstract
- Steinhoff M, Buddenkotte J, Aubert J, et al. Clinical, cellular, and molecular aspects in the pathophysiology of rosacea. J Investig Dermatol Symp Proc. 2011;15:2-11. Abstract
- Di Nardo A, Holmes AD, Muto Y, et al. Improved clinical outcome and biomarkers in adults with papulopustular rosacea treated with doxycycline modified-release capsules in a randomized trial. J Am Acad Dermatol. 2016;74:1086-1092. Abstract
- Coda AB, Hata T. Cathelicidin, kallikrein 5, and serine protease activity is inhibited during treatment of rosacea with azelaic acid 15% gel. J Am Acad Dermatol. 2013;69:570-577. Abstract
- Schaller M, Gonser L, Belge K, et al. Dual anti-inflammatory and anti-parasitic action of topical ivermectin 1% in papulopustular rosacea. J Eur Acad Dermatol Venereol. 2017;31:1907-1911. Abstract
- van Zuuren, Fedorowicz Z, Carter B, van der Linden MM, Charland L. Interventions for rosacea. Cochrane Database Syst Rev. 2015;CD003262.
- Pelle MT, Crawford GH, James WD. Rosacea: II. Therapy. J Am Acad Dermatol. 2004;51:499-512. Abstract
- Van Zuuren EJ, Fedorowicz Z. Low-dose isotretinoin: an option for difficult-to-treat papulopustular rosacea. J Invest Dermatol. 2016;136:1081-1083. Abstract
- Del Rosso JQ. Topical a-agonist therapy for persistent facial erythema of rosacea and the addition of oxymetazoline to the treatment armamentarium: where are we now? J Clin Aesthet Dermatol. 2017;10:28-32. Abstract
- Kircik LH, DuBois J, Draelos ZD, et al. Pivotal trial of the efficacy and safety of oxymetazoline cream 1.0% for the treatment of persistent facial erythema associated with rosacea: findings from the first REVEAL trial. J Drugs Dermatol. 2017;17:97-105.
- Fink C, Lackey J, Grande DJ. Rhinophyma: a treatment review. Dermatol Surg. 2018;44:275-282. Abstract
- Webster G, Schaller M. Ocular rosacea: a dermatologic perspective. J Am Acad Dermatol. 2013;69(6 Suppl 1):S42-S43.
- Ghanem VC, Mehra N, Wong S, Mannis MJ. The prevalence of ocular signs in acne rosacea: comparing patients from ophthalmology and dermatology clinics. Cornea. 2003;22:230-233. Abstract
- Sobolewska B, Doycheva D, Deuter C, Pfeffer I, Schaller M, Zierhut M. Treatment of ocular rosacea with once-daily low-dose doxycycline. Cornea. 2014;33:257-260. Abstract
- Wladis EJ, Adam AP. Treatment of ocular rosacea. Surv Ophthalmol. 2018;63:340-346. Abstract
- Vieira AC, Mannis MJ. Ocular rosacea: common and commonly missed. J Am Acad Dermatol. 2013;69(6 Suppl 1):S36-S41.
- Butterwick KJ, Butterwick LS, Han A. Laser and light therapies for acne rosacea. J Drugs Dermatol. 2006;5:35-39. Abstract
- Mark KA, Sparacio RM, Voigt A, Marenus K, Sarnoff DS. Objective and quantitative improvement of rosacea-associated erythema after intense pulsed light treatment. Dermatol Surg. 2003;29:600-604. Abstract
- Neuhaus IM, Zane LT, Tope WD. Comparative efficacy of nonpurpuragenic pulsed dye laser and intense pulsed light for erythematotelangiectatic rosacea. Dermatol Surg. 2009;35:920-928. Abstract